








NovoNorm 2mg comp.
Novo Nordisk A/S
Descriere
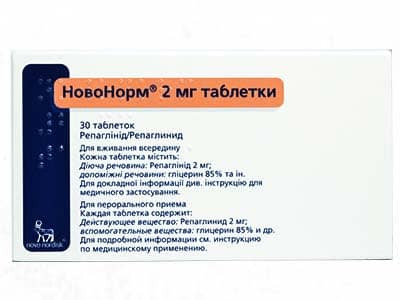
NOVONORM®
comprimate
DENUMIREA COMERCIALĂ
NovoNorm®
DCI-ul substanţei active
Repaglinidum
COMPOZIŢIA
1 comprimat conţine
Substanţa activă: repaglinidă – 2 mg;
Excipienţi: celuloză microcristalină (E460), hidrogenofosfat de
La pacienţii cu diabet zaharat de tip 2 cărora li s-au administrat doze de 0,5 - 4 mg repaglinidă a fost demonstrată scăderea glicemiei în funcţie de doză.
Studiile clinice au evidenţiat că administrarea optimă a repaglinidei este în relaţie cu mesele principale (administrare preprandială).
De regulă, dozele se administrează cu 15 minute înainte de masă, dar intervalul poate varia de la administrarea chiar înainte de masă la administrarea cu 30 minute înainte de
masă.
Proprietăţi farmacocinetice
Absorbţie. NovoNorm® este rapid absorbit din tractul gastro-intestinal, ceea ce conduce la o creştere rapidă a concentraţiei plasmatice a substanţei active. Concentraţia plasmatică maximă este atinsă în decurs de o oră de la administrare. După atingerea valorii maxime, concentraţia plasmatică scade rapid. Nu au fost observate diferenţe semnificative clinic în farmacocinetica repaglinidei, atunci când s-a administrat cu 0, 15 sau 30 minute înaintea
unei mese sau în condiţii de repaus alimentar. Farmacocinetica repaglinidei este caracterizată de o biodisponibilitate absolută medie de 63% (coeficientul de variaţie 11%).
În studiile clinice a fost observată o variabilitate interindividuală mare (60%) a concentraţiilor plasmatice de repaglinidă. Variabilitatea intraindividuală este mică până la moderată (35%) şi, deoarece doza de repaglinidă trebuie ajustată în funcţie de răspunsul clinic, eficacitatea nu este afectată de variabilitatea interindividuală.
Distribuţie. La om, farmacocinetica repaglinidei este caracterizată de un volum mic de distribuţie, de 30 l (în concordanţă cu distribuţia în lichidul intracelular) şi se leagă în proporţie mare de proteinele plasmatice (peste 98%).
Eliminare. După instalarea concentraţiei plasmatice maxime Cmax, aceasta scade rapid.
Timpul de înjumătăţire plasmatică prin eliminare este de aproximativ o oră.
Repaglinida este eliminată rapid din sânge, în 4 - 6 ore. Repaglinida este metabolizată complet, de regulă cu participarea fermenţilor CYP2C8 şi CYP3A4.
Repaglinida şi metaboliţii ei sunt excretaţi în principal pe cale biliară. Mai puţin de 2% din doza administrată se regăseşte în materiile fecale. Şi numai o proporţie mică din doza administrată (mai puţin de 8%) apare în urină, în principal sub formă de metaboliţi.
Insuficienţa renală.
La pacienţii cu diabet zaharat de tip 2 cu diferite grade de insuficienţă renală, cât şi la pacienţii cu funcţie renală normală - s-au studiat indicatorii farmacocinetici ai repaglinidei după administrarea unei doze unice. La voluntarii cu funcţie renală normală şi la cei cu tulburări renale uşoare sau medii, valorile Ariei de Sub Curba variaţiei în timp a concentraţiei plasmatice (ASC) şi ale Cmax au fost identice (respectiv 56,7 ng/ml x oră şi 57,2 ng/ml x oră; 37,5 ng/ml x oră şi 37,7 ng/ml x oră).
La pacienţii cu insuficienţă renală gravă valorile acestor indicatori au fost puţin mai mari (98,0 ng/ml x oră şi 50,7
ng/ml x oră). Totuşi, acest studiu a demonstrat o corelare slabă între repaglinidă şi clearance-ul creatininei. Pentru pacienţii cu tulburări renale nu este necesară selectarea dozei iniţiale de repaglinidă. Majorarea ulterioară a dozelor trebuie efectuată cu mare prudenţă la pacienţii cu diabet zaharat de tip 2 şi tulburări renale grave sau insuficienţă
renală, care necesită hemodializă.
Insuficienţa hepatică.
După expunerea la o doză unică în cadrul unui studiu clinic deschis, care a inclus 12 voluntari sănătoşi şi 12 pacienţi cu disfuncţii funcţionale hepatice (gravitatea cărora a fost evaluată conform gradaţiei Child-Pugh şi clearance-ului cofeinei) s-a observat că la pacienţii cu disfuncţii hepatice medii şi grave concentraţia repaglinidei în serul sanguin a fost mai mare şi mai îndelungată decât în cazul voluntarilor sănătoşi.
Valorile Ariei de Sub Curba variaţiei în timp a concentraţiei plasmatice (ASC) a fost de 91,6 ng/ml x oră la voluntarii sănătoşi şi de 368,9 ng/ml x oră la pacienţii cu insuficienţă hepatică; iar Cmax a fost 46,7 ng/ml la voluntarii sănătoşi şi 105,4 ng/ml la pacienţii cu insuficienţă hepatică.
Valorile Ariei de Sub Curba variaţiei în timp a concentraţiei plasmatice a medicamentului (ASC) au fost corelate cu valorile clearance-ului cofeinei.
Profilul glicemic în ambele grupe de pacienţi a fost identic. După expunerea la doze identice, pacienţii cu disfuncţii hepatice sunt supuşi unui efect hipoglicemiant mai puternic din partea repaglinidei şi metaboliţilor
săi comparativ cu voluntarii sănătoşi. De aceea, repaglinida trebuie utilizată cu precauţie la pacienţii cu disfuncţii hepatice. La selecţia dozelor, trebuie majorate intervalele între administrări pentru a monitoriza stările clinice ale pacientului.
INDICAŢII TERAPEUTICE
Tratamentul diabetului zaharat tip 2, dacă glicemia nu mai poate fi controlată satisfăcător prin dietă, scădere în greutate şi exerciţii fizice.
Repaglinida este indicată în asociere cu metformina la adulţi cu diabet zaharat de tip 2, în cazul în care metformina în monoterapie nu realizează un control glicemic satisfăcător.
Tratamentul trebuie iniţiat complementar dietei şi exerciţiului fizic pentru a reduce glicemia post-prandială.
DOZE ŞI MOD DE ADMINISTRARE
NovoNorm se administrează înainte de fiecare masă principală (adică preprandial), iar doza este stabilită individual pentru a optimiza controlul glicemic. Pe lângă automonitorizarea de către pacient a glucozei din sânge şi/sau urină, monitorizarea glicemiei trebuie efectuată periodic şi de către medic, pentru a stabili doza minimă eficace. De asemenea, valorile de hemoglobină glicozilată sunt importante în monitorizarea răspunsului pacientului la terapie.
Monitorizarea periodică este necesară pentru a determina scăderile inadecvate ale glicemiei la doza maximă recomandată (eşecul primar) şi pentru a determina lipsa scăderii corespunzătoare a glicemiei după o perioada iniţială de eficacitate a tratamentului (eşecul secundar). De obicei, preparatul se administrează cu 15 minute înainte de masă, totuşi
momentul administrării poate varia de la imediat înainte de masă până la 30 minute înainte de masă (adică preprandial, înaintea celor două, trei sau patru mese din zi). Pacienţii care omit o masă (sau care servesc o masă în plus) trebuie instruiţi să renunţe la (sau să îşi adauge) o doză, în funcţie de masa respectivă.
Doza iniţială
Dozajul trebuie stabilit de către medic în funcţie de necesarul pacientului. Doza iniţială recomandată este de 0,5 mg dacă pacienţii nu au mai administrat hipoglicemiante orale anterior. Între ajustările dozei (determinate prin răspunsul glicemiei) sunt necesare intervale de la una până la două săptămâni. Dacă pacienţii sunt transferaţi de pe un alt medicament
antidiabetic oral, doza iniţială recomandată este de 1 mg.
Doza de întreţinere
Doza maximă recomandată pe priză este de 4 mg, administrată la mesele principale. Doza totală maximă zilnică nu trebuie să depăşească 16 mg repaglinidă.
Transferul de pe alte medicamente antidiabetice orale
Pacienţii pot fi transferaţi direct de pe alte medicamente antidiabetice orale pe repaglinidă.
Totuşi, nu există o corelaţie exactă între dozajul cu repaglinidă şi alte medicamente antidiabetice orale. Doza iniţială maximă recomandată pentru pacienţii transferaţi pe repaglinidă este de 1 mg, administrată înainte de mesele principale.
Terapia combinată
Dacă glicemia nu mai poate fi controlată eficient doar prin tratament cu metformină, tiazolidindione sau repaglinidă, atunci aceste preparate se pot administra concomitent.
Doza iniţială de repaglinidă este ca şi în cazul monoterapiei. Doza fiecărui preparat trebuie ajustată în funcţie de variaţiile glicemiei.
REACŢII ADVERSE
Reacţiile adverse raportate cel mai frecvent au fost legate de modificările valorilor glicemiei, adică hiperglicemia şi hipoglicemia. Frecvenţa apariţiei unor astfel de reacţii depinde de factori individuali, cum sunt obiceiurile alimentare, dozele, exerciţiul fizic şi stresul.
Pe baza experienţei cu repaglinidă şi cu alte medicamente hipoglicemiante au fost evidenţiate următoarele evenimente adverse: Frecvenţele sunt definite ca fiind: frecvente (≥1/100 şi <1/10); mai puţin frecvente (≥1/1000 şi ≤1/100); rare (≥ 1/10000 şi ≤ 1/1000); foarte rare (≤ 1/10000); şi cu frecvenţă necunoscută (care nu poate fi estimată din datele disponibile).
Tulburări ale sistemului imunitar
Foarte rare: reacţiile alergice.
Reacţii de hipersensibilitate generalizate (de exemplu, reacţie anafilactică) sau reacţii imunologice, precum vasculita. Reacţiile de hipersensibilitate mai pot include eritem, prurit, erupţii cutanate şi urticarie.
Tulburări metabolice şi de nutriţie
Frecvente: hipoglicemie.
Cu frecvenţă necunoscută: comă hipoglicemică şi stare de inconştienţă cauzată de hipoglicemie.
După administrarea repaglinidei, ca şi după administrarea altor preparate hipoglicemiante, pot apărea reacţii hipoglicemice. Semnele de avertizare a hipoglicemiei pot include: nervozitate sau tremor, dureri de cap, transpiraţii reci, senzaţie intensă de foame şi dificultăţi de concentrare. De obicei, aceste reacţii sunt de gravitate medie, care se
compensează uşor cu administrarea glucidelor. În cazuri mai grave poate apărea necesitatea de perfuzie cu glucoză.
Utilizarea concomitentă a repaglinidei cu alte medicamente este asociată cu un risc crescut de hipoglicemie (vezi “Interacţiuni cu alte medicamente, alte tipuri de interacţiuni”).
Tulburări oculare
Foarte rare: tulburǎri de refracţie.
Modificările glicemiei pot induce tulburări tranzitorii ale vederii, în special la începutul tratamentului. De obicei trec rapid.
Tulburări cardiace
Rare: bolile cardiovasculare.
Diabetul de tip 2 este asociat cu riscul patologiei cardiovasculare. Un studiu epidemiologic a indicat un risc crescut de sindrom coronarian acut la pacienţii trataţi cu repaglinidă, comparativ cu cei aflaţi sub tratament cu metformină şi acarbosum. Totuşi, o legătură cauză-efect nu s-a stabilit.
Tulburări gastro-intestinale
Frecvente: dureri abdominale, diaree.
Foarte rare: vărsături, constipaţie.
Cu frecvenţă necunoscută: greaţă.
În studiile clinice s-au înregistrat dereglări gastro-intestinale ca: dureri abdominale, diaree, greaţă, vomă, constipaţii. Frecvenţa şi intensitatea simptomelor nu se deosebeau de cele apărute în urma administrării altor preparate orale care stimulează secreţia de insulină.
Tulburări hepato-biliare
Foarte rare: disfuncţii hepatice.
În cazuri foarte rare au fost raportate disfuncţii hepatice grave, totuşi nu s-a stabilit o legătură între acestea şi administrarea repaglinidei.
Foarte rare: creşterea valorilor enzimelor hepatice.
În timpul tratamentului cu repaglinidă au fost raportate cazuri izolate de creştere a valorilor enzimelor hepatice. Majoritatea cazurilor au fost moderate şi tranzitorii şi numai la câţiva pacienţi a fost întrerupt tratamentul cu repaglinidă ca urmare a creşterii valorilor acestor enzime.
Afecţiuni cutanate şi ale ţesutului subcutanat
Cu frecvenţă necunoscută: hipersensibilitate.
Pot să apară reacţii de hipersensibilitate cutanată, cum sunt: eritem, prurit şi urticarie.
CONTRAINDICAŢII
• Hipersensibilitate la repaglinidă sau la oricare dintre excipienţii preparatului NovoNorm®.
• Diabet zaharat de tip 1, peptid C-negativ.
• Cetoacidoză diabetică, cu sau fără comă.
• Sarcină şi lactaţie.
• Tulburare funcţionalǎ hepaticǎ gravǎ.
• Utilizare concomitentă cu gemfibrozil.
SUPRADOZAJ
În studii clinice, pacienţi cu diabet zaharat de tip 2 au administrat repaglinidă cu o creştere săptămânală a dozei de 4 - 20 mg, de 4 ori pe zi înainte de mese, timp de 6 săptămâni. Nu au apărut probleme legate de siguranţă. Deoarece, în cazurile studiate hipoglicemia a fost evitată prin creşterea aportului caloric, supradozajul relativ poate să determine un efect de scădere exagerată a glicemiei, cu apariţia simptomelor de hipoglicemie (ameţeli, transpiraţii, tremor, cefalee etc.).
Când apar aceste simptome, trebuie luate mǎsuri adecvate de corectare a valorii mici a glicemiei (administrare pe cale orală de carbohidraţi). Cazurile mai grave de hipoglicemie, cu convulsii, pierderea conştienţei sau coma, trebuie tratate prin administrarea intravenoasă de glucoză.
ATENŢIONĂRI ŞI PRECAUŢII SPECIALE DE UTILIZARE
Repaglinida trebuie prescrisă numai în cazurile în care controlul glicemiei este deficitar şi simptomele caracteristice diabetului zaharat persistă în pofida unei diete corespunzătoare, a exerciţiilor fizice şi a scăderii în greutate.
Similar altor stimulante ale secreţiei de insulină, repaglinida poate induce hipoglicemie.
Asocierea cu insulină protaminată neutră Hagedorn (NPH) sau tiazolidindione
Au fost efectuate studii clinice privind terapia asociată cu insulină protaminată neutră Hagedorn (NPH) sau tiazolidindione.Totuşi, raportul beneficiu- risc rămâne a fi stabilit în urma comparaţiei cu alte terapii asociate.
Asocierea cu metformină
Tratamentul concomitent cu metformină este asociat cu un risc crescut de hipoglicemie.
Când un pacient stabilizat cu orice medicament antidiabetic oral este expus unei stări de stres (cum sunt stările febrile, traumatismele, infecţiile sau intervenţiile chirurgicale), se poate pierde controlul glicemiei. În aceste situaţii poate fi necesară întreruperea tratamentului cu repaglinidă şi administrarea temporară de insulină.
Sindromul coronarian acut
Utilizarea repaglinidei poate fi asociată cu o incidenţă crescută a sindromului coronarian acut (de exemplu infarct miocardic), vezi secţ. „Reacţii adverse”.
La mulţi pacienţi, efectul de scădere a glicemiei al medicamentelor antidiabetice orale scade în timp. Aceasta se poate datora progresiei gravitǎţii diabetului zaharat sau diminuării răspunsului la medicament. Acest fenomen este cunoscut ca eşec secundar, pentru a se diferenţia de eşecul primar, caz în care medicamentul este ineficace la un pacient la care a fost administrat pentru prima dată. Înainte de a încadra pacientul în grupa de eşec secundar, trebuie evaluate ajustarea dozei şi respectarea strictǎ a dietei şi exerciţiului fizic.
Grupe speciale de pacienţi
Pacienţii slăbiţi sau malnutriţi.
La pacienţii slăbiţi sau malnutriţi, dozele trebuie să fie stabilite cu mare prudenţă, pentru a evita reacţiile hipoglicemice, vezi secţ. „Doze şi mod de administrare”.
Copii.
Nu sunt disponibile date.
Vârstnici (pacienţi cu vârsta peste 75 ani). Nu sunt disponibile date.
Insuficienţă hepatică. După administrarea unor doze identice, concentraţia repaglinidei şi a metaboliţilor ei poate fi mai mare la pacienţii cu disfuncţii hepatice decât la pacienţii cu funcţie hepatică normală. De aceea, repaglinida trebuie utilizată cu precauţie la pacienţii cu disfuncţii hepatice, vezi secţ. “Contraindicaţii”. La selecţia dozelor, trebuie majorate intervalele între administrări pentru a monitoriza stările clinice ale pacientului, vezi secţ.
“Proprietăţi farmacocinetice”.
Insuficienţă renală. Cu toate că între repaglinidă şi clearance-ul creatininei există o oarecare corelare, clearance-ul total plasmatic al medicamentului este scăzut la pacienţii cu insuficienţǎ renală severă. Se recomandă prudenţă în stabilirea dozei la pacienţii cu diabet zaharat şi insuficienţǎ renalǎ, deoarece sensibilitatea lor la insulină este crescută, vezi secţ.
“Proprietăţi farmacocinetice”.
Copii.
Nu se recomandă administrarea repaglinidei la copii cu vârsta sub 18 ani, deoarece nu sunt disponibile date privind siguranţa şi eficacitatea administrării pentru această grupă de pacienţi.
Administrarea în sarcină şi perioada de alăptare
Nu există studii privind administrarea repaglinidei la femeile gravide şi la femeile care alăptează. De aceea, siguranţa utilizării în timpul sarcinii nu poate fi evaluată.
Studiile efectuate la animale cu privire la efectele toxice asupra funcţiei de reproducere se prezintă în secţ. “Date preclinice de siguranţă”.
Influenţa asupra capacităţii de a conduce vehicule sau de a folosi utilaje
Hipoglicemia poate reduce capacitatea de concentrare şi viteza de reacţie. Situaţia dată presupune un anumit risc atunci când aceste calităţi au o importanţă deosebită pentru pacienţi (de exemplu, în timpul conducerii vehiculelor sau folosirii utilajelor). Pacienţii trebuie să întreprindă măsuri de precauţie pentru prevenirea hipoglicemiei în timpul conducerii mijloacelor de transport. Acest lucru este deosebit de important pentru pacienţii la care simptomele de avertizare a hipoglicemiei sunt reduse, sau pentru pacienţii care au episoade frecvente de hipoglicemie. În aceste circumstanţe, opţiunea de a conduce vehicule trebuie reconsiderată.
INTERACŢIUNI CU ALTE MEDICAMENTE, ALTE TIPURI DE INTERACŢIUNI
Se cunosc o serie de medicamente care influenţează metabolismul glucozei, fapt care trebuie luat în considerare la stabilirea dozei de NovoNorm®.
Date in vitro au indicat că repaglinida este metabolizată predominant de CYP2C8, dar şi de CYP3A4. Repaglinida pare a fi un substrat pentru preluarea hepatică activă (prin intermediul proteinei transportoare de anioni organici, OATP1B). Datele clinice obţinute la voluntari sănătoşi sprijină concluzia că CYP2C8 este cea mai importantă enzimă implicată în metabolizarea repaglinidei, pe când CYP3A4 are un rol minor, însă contribuţia relativă a CYP3A4 poate să crească dacă CYP2C8 este inhibat.
De aceea, metabolismul şi, ca urmare, clearance-ul repaglinidei, pot fi afectate de substanţe care influenţează activitatea
enzimelor citocromului P-450 prin mecanisme de inhibiţie sau inducţie. Precauţii speciale trebuie luate când ambii inhibitori CYP2C8 şi CYP3A4 sunt administraţi concomitent cu repaglinida. Substanţele inhibitoare ale OATP1B pot determina, de asemenea, creşterea concentraţiilor plasmatice de repaglinidă, aşa cum s-a evidenţiat în cazul ciclosporinei.
Următoarele remedii medicamentoase pot intensifica şi/sau prelungi efectul hipoglicemiant al repaglinidei:
Gemfibrozilul, trimetoprimul, rifampicina, ketoconazolul, itraconazolul, claritromicina, ciclosporina, alte preparate antidiabetice, inhibitorii monoaminooxidazei (IMAO), substanţele blocante beta-adrenergice neselective, inhibitorii enzimei de conversie a angiotensinei (IECA), salicilaţii, AINS (antiinflamatoarele nesteroidiene), octreotidul,
steroizii anabolizanţi şi alcoolul.
Într-un studiu privind administrarea concomitentă a repaglinidei (o singură doză de 0,25 mg) şi gemfibrozilului (600 mg de două ori pe zi), un inhibitor al CYP2C8 - voluntarilor sănătoşi, s-a mărit aria de sub curba concentraţiei „concentraţia repaglinidei – timp” (ASC) de 8,1 ori, iar concentraţia maximă (Cmax) în sânge de 2,4 ori. Durata timpului de
înjumătăţire ( ⁄ ) în sânge s-a mărit de la 1,3 ore până la 3,7 ore, rezultând o posibilă
amplificare şi prelungire a efectului hipoglicemiant al repaglinidei. Utilizarea concomitentă a gemfibrozilului cu repaglinida este contraindicată (vezi secţ. Contraindicaţii).
Nu s-a detectat nici o interacţiune între fenofibrat şi repaglinidă.
Administrarea concomitentă a trimetoprimului (160 mg de douǎ ori zilnic), un inhibitor moderat al CYP2C8, şi a repaglinidei (o singură doză de 0,25 mg) a crescut ASC, Cmax şi t⁄ a repaglinidei (de 1,6 ori, 1,4 ori, respectiv de 1,2 ori), fără efecte semnificative statistic asupra valorii glicemiei. Acest deficit al efectului farmacodinamic a fost observat în
cazul administrării unei doze sub-terapeutice de repaglinidă. Deoarece profilul de siguranţă al acestei asocieri nu a fost stabilit pentru doze mai mari de 0,25 mg repaglinidă şi 320 mg trimetoprim, utilizarea concomitentă a trimetoprimului cu repaglinida trebuie efectuată cu precauţie. Dacă este necesară utilizarea concomitentă, trebuie asigurate monitorizarea
atentǎ a glicemiei şi monitorizarea clinicǎ atentă.
Rifampicina, un inductor potent al CYP3A4, dar şi al CYP2C8, acţionează atât ca inductor cât şi ca inhibitor al metabolizǎrii repaglinidei. Şapte zile de pretratament cu rifampicină (600 mg), urmat de administrarea concomitentǎ a repaglinidei (o singură doză de 4 mg), a avut ca rezultat în ziua a şaptea o scădere cu 50% a ASC (rezultat al combinării efectelor de inducţie şi inhibiţie). În cazul administrării repaglinidei la 24 de ore după ultima doză de rifampicină s-a observat o scădere cu 80% a ASC a repaglinidei (efect de inducţie).
De aceea, utilizarea concomitentă a rifampicinei şi repaglinidei pot induce nevoia de ajustare a dozei de repaglinidă în funcţie de valoarea glicemiei, atent monitorizată atât la iniţierea tratamentului cu rifampicină (inhibiţie acută), pe durata tratamentului (inhibiţie şi inducţie), întreruperea tratamentului (inducţie), cât şi până la aproximativ 2 săptămâni după întreruperea tratamentului cu rifampicină, când efectul inductor al rifampicinei nu se mai manifestă.
Administrarea concomitentă a 200 mg de ketoconazol (un inhibitor puternic al CYP3A4) cu repaglinida (o singură doză de 4 mg pe zi) măreşte aria de sub curba concentraţiei „concentraţia repaglinidei – timp” ASC de 1,2 ori, Cmax – de 1,6 ori cu profile ale valorii glicemiei modificate cu mai puţin de 8%.
De asemenea, la voluntari sănătoşi s-a studiat administrarea concomitentă de repanglinidă cu 100 mg itraconazol (un inhibitor al CYP3A4) şi s-a observat creşterea ASC de 1,4 ori. Nu a fost observat nici un efect semnificativ asupra glicemiei la voluntarii sănătoşi.
Administrarea concomitentă a 250 mg de două ori pe zi de claritromicină (un inhibitor al CYP3A4) cu repaglinidă (o singură doză de 0,25 mg) a crescut uşor ASC a repaglinidei de 1,4 ori, Cmax de 1,7 ori şi a crescut media creşterii ASC a insulinei serice de 1,5 ori şi Cmax de 1,6 ori. Mecanismul exact al acestei interacţiuni nu este clar.
Într-un studiu efectuat la voluntari sănătoşi, administrarea concomitentă a repaglinidei (într-o singură doză de 0,25 mg) şi a ciclosporinei (o doză de 100 mg), un inhibitor al CYP3A4 şi inhibitor puternic al OATP1B – a crescut ASC şi Cmax ale repaglinidei de 2,5 ori, respectiv de 1,8 ori.
Într-un studiu de interacţiune efectuat la voluntari sănătoşi, administrarea concomitentă a deferasirox (30 mg/kg/zi, 4 zile), un inhibitor moderat al citocromului P450 – CYP2C8 şi CYP3A4 cu repaglinidă (într-o singură doză de 0,5 mg) a determinat creşterea expunerii sistemice (ASC) a repaglinidei de 2,3 ori (90% intervalul de încredere [2,03-2,63]) faţă de
control, o creştere de 1,6 ori (90% intervalul de încredere [1,42-1,84]) a Cmax şi o scădere mică, nesemnificativă (dar statistic confirmată), a valorilor glicemiei. Deoarece interacţiunea nu a fost stabilită cu doze mai mari de 0,5 mg repaglinidă, trebuie evitată administrarea concomitentă a deferasirox cu repaglinidă. În cazul în care administrarea
concomitentă este necesară trebuie monitorizate cu atenţie starea clinică şi valorile glicemiei.
Medicamentele blocante beta-adrenergice pot masca simptomele hipoglicemiei.
Administrarea concomitentă a cimetidinei, nifedipinei, estrogenului sau simvastatinei cu repaglinidă (toate substraturi pentru CYP3A4) nu modifică semnificativ parametrii farmacocinetici ai repaglinidei.
Când este administrată la voluntari sănătoşi, la starea de echilibru, repaglinida nu are efecte clinice semnificative asupra proprietăţilor farmacocinetice ale digoxinei, teofilinei sau warfarinei. De aceea, nu este necesară ajustarea dozei acestor medicamente când sunt administrate concomitent cu repaglinida.
Următoarele medicamente pot reduce efectul hipoglicemiant al repaglinidei:
Contraceptive orale, rifampicina, barbituricele, tiazidele, corticosteroizii, danazolul, hormonii tiroidieni şi simpatomimeticele.
Administrarea concomitentă a contraceptivelor orale (etinilestradiol / levonorgestrel) nu influenţează biodisponibilitatea repaglinidei, cu toate că în acest caz concentraţia maximă se instalează mai rapid. Repaglinida nu are o influenţă clinic semnificativă asupra biodisponibilităţii levonorgestrelului, cu toate că influenţa sa asupra biodisponibilităţii etinilestradiolului nu poate fi exclusă.
În cazul în care se instituie sau se întrerupe tratamentul cu aceste produse medicamentoase la un pacient care utilizează repaglinidă, acesta trebuie ţinut sub observaţie atentă pentru modificările controlului glicemic.
PREZENTARE, AMBALAJ
Comprimate a câte 2 mg. Câte 15 comprimate în blister. Câte 2 blistere împreună cu instrucțiunea pentru administrare se plasează în cutie de carton.
PĂSTRARE
A se păstra ferit de umiditate la temperaturi între 15С-25С.
A se păstra în ambalajul original.
A nu se lăsa la îndemâna şi vederea copiilor.
TERMEN DE VALABILITATE
5 ani.
A nu se utiliza după data de expirare înscrisă pe ambalaj.
STATUTUL LEGAL
Cu prescripţie medicală.
DATA ULTIMEI REVIZUIRI A TEXTULUI
August 2014
NUMELE ŞI ADRESA PRODUCĂTORULUI
Novo Nordisk A/S 2880 Bagsvaerd, Danemarca.
Tel.: +45 4444 8888